
Akutmediciner
- og menneske...
"Akutmedicinere! Velkommen til The Impostors' Club!
Den første regel i Impostors' Club er - du taler om Impostors' Club!
Den anden regel i Impostors' Club er - du taler om Impostors' Club!"
I forbindelse med Dansk Selskab for Akutmedicins årsmøde 2022 blev kampagnen lanceret med uddeling af pins med The Impostors' Club logoet til alle deltagende. Logoet markerer at vi som akutmedicinere er åbne for at snakke - også om de hårde ting. Så ser du en kollega med logoet på sin kittel ved du at du kan regne med en åben snak, hvis behovet byder sig.
At være akutmediciner er - formentligt - at have verdens mest spændende og priviligerede job. Hver dag får vi lov til at berøre og gøre en forskel i livet hos folk fra alle hjørner af samfundet.
Om det er direktøren for den internationale virksomhed eller misbrugeren fra strædet bag kirken står vi sammen med dem på hvad der måske er deres livs værste dag og gør hvad vi kan for at hjælpe dem. Selvom vi kan snakke længe om evidens og procedurer er det i sidste ende mennesket det handler om og den forskel vi kan gøre i deres liv...
At vi også selv er mennesker - fejlbarlige og sårbare præcis ligesom vores patienter - kan midt i akutafdelingens lange kø af folk der har brug for vores hjælp være let at glemme. I denne sektion af akutmedicineren.dk sætter vi fokus på nogle af de ting der kan påvirke os som akutmedicinere - personligt såvel som professionelt - og forsøger at sætte ord på de følelser vi måske alle sammen engang imellem går rundt med og jo i de fleste tilfælde passerer, men som det også er vigtigt at vi nogen gange anderkender kan komme til at tynge for meget.
Jo bedre vi forstår de processer og bagvedliggende mekanismer der fører til følelsen af at være overvældet, ikke dygtig nok eller træt af at lytte til patienter du ellers tidligere holdt af at være der for, og jo mere vi taler om dem, jo mere indser vi at vi ikke står alene med dem - og jo mere kan vi begynde at stå sammen om at indføre de organisatoriske og institutionelle forandringer der skal til for at undgå at udfordringerne i vores arbejde griber ind i vores privatliv.
Sketch fra den uovertrufne Dr. Glaukomflecken - oftalmolog, komiker og to gange overlever af kræft - om akutmedicineren til terapi
Navnet "The Impostors' Club" kommer fra en samtale over en øl med Dansk Selskab for Akutmedicins formand, Henrik Ømark. At en så dygtig og velrespekteret akutmediciner som han skulle have impostor syndrom - et psykologisk mønster, hvor en person tvivler på egne præstationer eller talenter, og frygter at blive afsløret som "svindler" - kom så meget bag på os i YDAM, som jo sad med samme følelse alle sammen, at vi besluttede os for at gøre det til et æresbadge.
Som akutmedicinere er vi måske særligt udsatte for impostor syndromet. Både i kraft af at vores speciale spænder så bredt at vi aldrig vil komme til at vide alt indenfor et felt, men ofte skal konferere eller diskutere patienter med specialister, som indenfor deres eget felt naturligvis vil vide mere end os, samt af den årsag at selv en svær diagnose stillet i akutafdelingen retrospektivt ofte vil synes åbenlys.
Begge ting vi ikke kan gøre noget ved - så lad os i stedet gøre det til noget vi kan tale om.
Du kan læse mere om impostor syndromet og nogle af de andre ting der især kan påvirke os som akutmedicinere nedenfor. Fællesnævneren for dem alle sammen? De bliver kun bedre når vi begynder at tale om dem.
Hvad er Impostor Syndrom?
Impostor syndrom er først og fremmest hyppigt. Op til 70% af befolkningen oplever det, på tværs af professioner, alder og køn, selvom der er tegn til at minoriteter og kvinder kan være endnu hårdere udsat for syndromet end andre. Fremfor at være en sygdomsentitet er impostor syndrom et tankemønster, der oftest tager udgangspunkt i urealistisk høje forventninger og ekstrem granskning af egne præstationer og paradoksalt modsatrettet realistiske forventninger og positivt syn på andres. Syndromet fører til en følelse af utilstrækkelighed, på trods af, eller måske ligefrem på baggrund af åbenbar succes. Enhver bedrift eller svær diagnose tilskrives held eller eksterne omstændigheder fremfor egen indsats, hvorimod andres præstationer forklares med et bedre intellekt eller større talent. Impostor syndrom trives især iblandt akademikere og kan forværres af konkurrenceprægede miljøer. Allerede på medicinstudiet er impostor syndrom hyppigt og et studie fra 2016 fandt at der blandt medicinstuderende i USA fandt at 49,4% af kvindelige studerende og 23,7% af mandlige studerende var prægede af impostor syndrom. Individer der var prægede af impostor syndrom var desuden i højere risiko for burnout (1). Lignende resultater blev fundet i et review fra 2020 over læger i USA, med prævalenser på mellem 22-60% på tværs af køn og specialer. Du kan høre mere om impostor syndrom og dets association til burnout i videoen nedenfor af Dr. Gail Gazelle fra Harvard UniversityEr akutmedicinere særligt udsatte for impostor syndrom?
Som nævnt ovenfor er der flere årsager til hvorfor vi som akutmedicinere potentielt er i højere risiko for impostor syndromet, idet vi ser patienter indenfor alle specialer og baseret på meget sparsom information skal vurdere hvorvidt patienten kan have en potentielt behandlingskrævende tilstand, som vi ofte kan være nødt til at konferere med speciallæger, som – indenfor deres eget lille felt – i de fleste tilfælde vil vide mere end os. Vi er sat op til at fejle og retrospektivt kan det for andre specialer ofte se sådan ud, trods at alle beslutninger taget ud fra de på tidspunktet tilgængelige ressourcer var de rigtige. Samtidig er akutmedicin i dansk kontekst et særligt tilfælde, da specialet fortsat er ved at etablere en egentlig identitet nu få år efter specialets godkendelse ovenpå mange års heftig debat og tale om en specialist som var ”jack of all trades – master of none”. Indsatsen er høj for os der er trådt ind i en akutmedicin og det kan føles som om vi har meget at bevise samtidig med at mange er klar til at dømme os på forhånd.[qsm quiz=1]
Der ligger dog ikke nogen undersøgelser udført specifikt på akutmedicinere og det er vigtigt at huske at mange af vores kollegaer i andre specialer kan gå rundt med præcis samme følelser som vi selv, da vi jo alle sammen arbejder under de omstændigheder og begrænsninger som sundhedsvæsenet sætter for os.
Har det nogen betydning at vi føler os som bedragere trods succes?
Udover at være associeret med højere risiko for udbrændthed er impostor syndrom også fundet at gøre individer mere tilbageholdende og mindre ambitiøse i deres karrierer samt mindre tilbøjelige til at påtage sig lederskab (2). Som akutmedicinere er en af vores primære opgaver at tage lederskab – over teamet på stuen samt over patientens forløb, som vi tidligt i forløbet har afgørende indflydelse på. Når vi konfererer med kollegaer fra andre specialer er det kun ved at påtage os dette lederskab at vi kan sikre at patienten får det bedst mulige forløb. Logistiske problemer er kun alt for hyppigt forhindringer for at patienten får den rigtige udredning eller bliver indlagt på det rigtige sengeafsnit og her kan en frygt for at træde i karakter fra vores side i sidste ende betyde enten længere indlæggelser eller unødvendige procedurer forud for at patienten bliver set af det rigtige speciale.Er impostor syndrom udelukkende en dårlig ting?
Når ovenstående er nævnt er det selvfølgelig afgørende at vi bevarer en ydmyg holdning til vores egen kunnen og viden, netop da vores speciale spænder så vidt. Et studie fra 2021 fandt at uddannelseslæger i Amerika med påvist impostor syndrom rent faktisk blev opfattet som mere effektive i deres interpersonelle samarbejde, da de i højere grad arbejdede ud fra et fokus orienteret på andre fremfor dem selv (3). Når modvægten til impostor syndrom - Dunning-Kruger effekten - tages med i overvejelserne giver det måske også mening at en vis grad af granskning af egne kompetencer kan være gavnlig.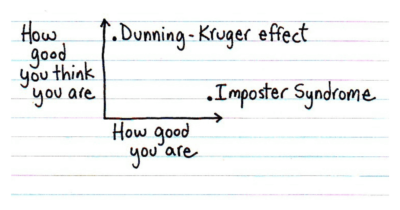
Hvad kan vi gøre ved impostor syndrom?
Hvad er så konklusionen omkring impostor syndrom? Først og fremmest at det er hyppigt. Særligt iblandt højt-præsterende individer. Dernæst at det er et syndrom der er defineret ved følelsen af utilstrækkelighed trods beviser på det modsatte. Frygten for at blive afsløret som ”svindler” eller inkompetent er altså ikke bevis på at man er det. I virkeligheden kan det måske ligefrem være udtryk for en overdreven granskning af egne evner og, paradoksalt nok, et større fokus på andre fremfor en selv i samarbejdssituationer. Meta-kognition over eget virke som akutmediciner er afgørende for en patientsikker udvikling af ens kompetencer i et speciale der endnu ikke helt har fundet sin egen identitet eller endda en ensartet struktur i Danmark. At håndtere usikkerhed og balancere imellem overdreven selvsikkerhed (Dunning-Kruger effekten) og handlingslammelse (impostor syndrom) er også et emne vi har skrevet meget om her på akutmedicineren.dk. Når granskningen af egne evner løber over i systematisk tvivl og afskrivning af egne præstationer trods beviser på det modsatte er det dog formentligt ikke længere gavnligt og kan måske ligefrem komme til at skade vores patienter. Så hvordan går vi som akutmedicinere i Danmark den svære balancegang imellem fortvivlelse og overmod? Det vigtigste er formentligt at vi taler om det her med vores kollegaer og at vi som Dr. Victoria Brazil forklarer i videoen ovenfor arbejder henimod en struktureret og integreret feedbackstruktur i akutafdelingen, som modvægt til vores egen urealistiske vurdering af vores patientforløb. Der er derudover i litteraturen en lang række foreslåede tiltag, som opsummeret i billedet nedenfor.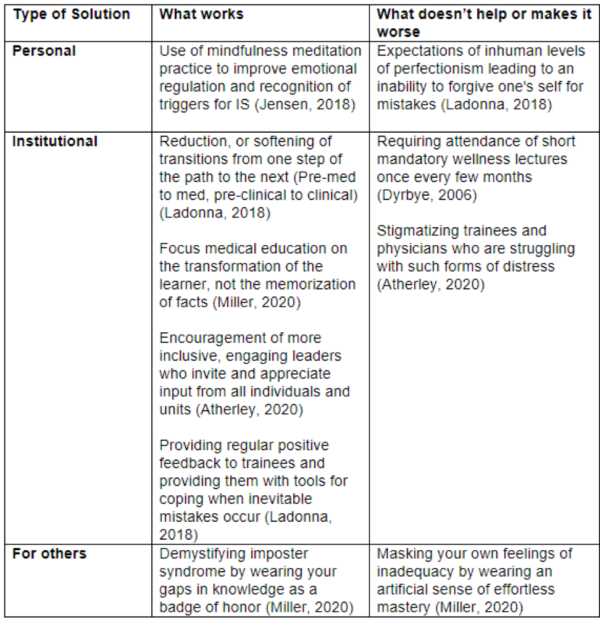
Selvsikker ydmyghed
Måske vi særligt i en dansk kontekst som akutmedicinere også skal omfavne ydmygheden og acceptere at den kan eksistere samtidig med en tiltro til egne kompetencer. Vi er som akutmedicinere ikke kardiologer, endokrinologer, håndkirurger eller mikrobiologer, men vi er specialister i vores eget felt. Når vi skal konferere f.eks. et EKG med en kardiolog er det i virkeligheden ikke meget anderledes end når en gastromediciner gør det. Måske vi ligefrem har et bedre udgangspunkt for diskussionen end mange af vores kollegaer fra andre specialer. At skulle håndtere patienter fra alle specialer er ikke ensbetydende med at vi skal kunne færdigbehandle patienter med alle tilstande indenfor alle specialer. Afgrænsningen af vores speciale er temporal fremfor organspecifik. Vi er eksperter indenfor håndteringen og udredningen af akutte tilstande i den første tid. Tilstande der ikke er akutte eller kræver behandling udover den indledende udredning og stabilisering falder måske i virkeligheden ligeså langt udenfor vores speciale som et EKG gør det for en gastromediciner eller en ortopædkirurg.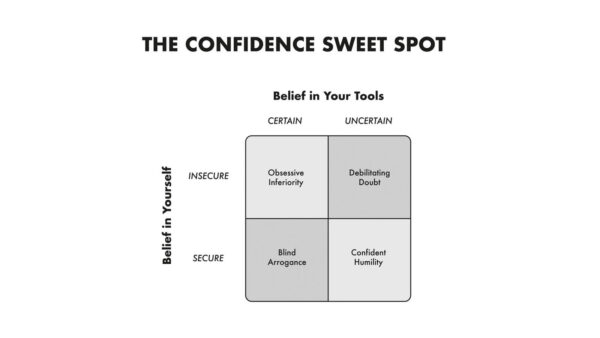
Referencer:
- Villwock JA, Sobin LB, Koester LA, Harris TM. Impostor syndrome and burnout among American medical students: a pilot study.Int J Med Educ. 2016;7:364-369. Published 2016 Oct 31. doi:10.5116/ijme.5801.eac4
- Neureiter M and Traut-Mattausch E (2016) An Inner Barrier to Career Development: Preconditions of the Impostor Phenomenon and Consequences for Career Development. Psychol. 7:48. doi: 10.3389/fpsyg.2016.00048
- Tewfik, Basima. (2022). The Impostor Phenomenon Revisited: Examining the Relationship between Workplace Impostor Thoughts and Interpersonal Effectiveness at Work. The Academy of Management Journal. 10.5465/amj.2020.1627.
- Chris Gray, "Overconfidence in the ED," in Emlyn's, May 28, 2016, https://www.stemlynsblog.org/overconfidence-in-the-ed/.
- Brenda Varriano, Canada, "Imposter Syndrome In The Medical Field," in International Emergency Medicine Education Project, July 26, 2021, https://iem-student.org/2021/07/26/imposter-syndrome-in-the-medical-field/, date accessed: April 19, 2022
Hvad er Burnout?
Burnout, eller udbrændthed, er defineret ved triaden af følgende symptomer (2):- Fysisk og følelsesmæssig udmattelse
- Følelse af ineffektivitet og lav præstation
- Kynisme og “depersonalisering” (følelsen af adskillelse fra professionelle aktiviteter og patienter)
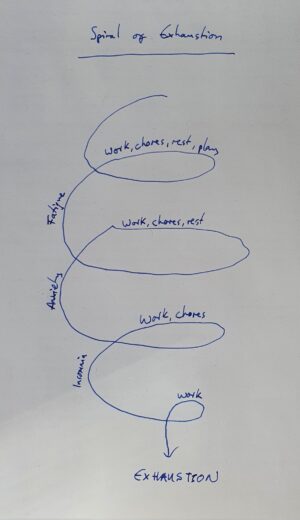 Burnout forekommer i alle dele af samfundet og kan også forekomme på baggrund af andre ting end arbejde, men her skal vi beskæftige os med den professionelle udbrændthed, specifikt indenfor akutmedicin.
Burnout forekommer i alle dele af samfundet og kan også forekomme på baggrund af andre ting end arbejde, men her skal vi beskæftige os med den professionelle udbrændthed, specifikt indenfor akutmedicin.
Hvorfor er akutmedicinere særligt hårdt ramt?
Akutafdelingen er per definition et kaotisk og stressende miljø. Planlægning af arbejdsdagen er stort set umulig og ofte vil den næste opgave ikke være kendt mere end fem minutter før patientens ankomst mens hver opgave i gennemsnit vil blive afbrudt mindst en gang. Det er umiddelbart et job som kræver og formentligt tiltrækker ekstremt ressourcestærke individer. Alligevel er raten af udbrændthed i andre lande rapporteret blandt de højeste af specialerne. Raten af udbrændthed iblandt akutmedicinere i lande som USA og England er blevet rapporteret så høj som 65% på tværs af anciennitet (3) og 76% iblandt uddannelseslæger alene (4). Selvom tallene formentligt vil være lavere i Danmark er tilstanden med sikkerhed hyppig, som undersøgelsen blandt praktiserende læger antyder. En undersøgelse fra Yngre Læger i 2019 fandt at 43,9% af læger i akutafdelingen oplevede at de var påvirkede af arbejdsrelateret stress i moderat grad, mens 29,8% oplevede det i høj eller meget høj grad (5).[qsm quiz=2]
De dybt bekymrende tal har da også fået hospitaler og faglige institutioner på tværs af USA og England til at bruge store mængder ressourcer på at øge robustheden af deres medarbejdere og det er nu standard at hospitalsafdelinger tilbyder kurser i forebyggelse af burnout med instruktion i anvendelse af meditation, motion og kost for at øge lægers velvære i et forsøg på at ruste medarbejdere til bedre at håndtere den kaotiske hverdag. Den anden side af sandheden om tallene fra USA og England er dog at akutmedicinere samtidig er blandt de læger som rapporterer størst tilfredshed med deres liv udenfor arbejdet (6). Akutmedicinere er generelt kendt som i stand til at overskue og styre flere stærkt pressede situationer samtidig i et miljø præget af kaos og manglende overblik. Man kan måske ligefrem fristes til at sige at valget af specialet akutmedicin allerede er en selektion af ekstremt ressourcestærke individer. Men hvordan kan det så passe at så mange af nogle de mest ressourcestærke læger brænder ud i England og USA?
Burnout og “Moral Injury”
Begrebet udbrændthed angiver indirekte at tilstanden opstår på baggrund af mangel på ressourcer i individet – al brændstoffet er opbrugt – og den oplagte løsning bliver således også at øge de personlige ressourcer. Selvom tiltag som mindfulness, motion, bedre kost og søvnhygiejne kan have en betydning for det enkelte individ er det ikke tilstrækkeligt at rette tiltag mod den enkelte for at løse det systematiske problem som udbrændthed udgør i det moderne sundhedsvæsen. For at komme en løsning nærmere må vi formentligt først bedre forstå nogle af de mekanismer der kan føre til at tidligere glade og produktive medarbejdere pludselig mister arbejdslysten og forbindelsen til patienterne. Simon G. Tablot og Wendy Dean introducerede begrebet moral injury i diskussionen omkring burnout i deres artikel fra 2018 “Physicians aren’t ‘burning out.’ They’re suffering from moral injury” (som for nyligt blev gjort kendt verden over af ZDoggMD i hans YouTube video nedenfor). Artiklen er skrevet til det amerikanske sundhedsvæsen, men begrebet er rammende for situationen i det danske sundhedsvæsen også.Gør det en forskel at tale om ting som moral injury?
Ved at definere og navngive den stresstilstand som påvirker læger på tværs af specialer som et kompleks af kliniske symptomer fik problemet en berettigelse, en fællesnævner, som vi kunne begynde at måle på. Nu hvor vi ved at problemet er reelt og systematisk, på tværs af lande og specialer, kan vi, ved at beskrive udbrændthed som en konsekvens af processer som moralsk skade fremfor utilstrækkelige ressourcer i individet rette fokus udad, på de egentlige forhold som forårsager den situation, der fører til at ikke blot enkelte ressourcesvage individer, men også nogle af de stærkeste af vores kollegaer sygemelder sig eller skifter karriere. Jo bedre vi forstår de ting der fører til udbrændthed, jo mere vi taler om det med hinanden, jo bedre kan vi sammen gøre opmærksom på de nødvendige ændringer der skal til for at forbedre situationen. Liz Crowe, del af det fænomenale team på St. Emlyn's og PhD i emnet gennemgår i videoen nedenfor mere dybdegående burnout og gennemgår nogle af de ting man selv kan gøre for at afværge burnout, mens hun afliver nogle af de hårdlivede myter der er på feltet, såsom at det skyldes utilstrækkelige ressourcer i individet.Referencer
- Pedersen AF, Nørøxe KB, Bro F, Vedsted P. Alment praktiserende lægers psykiske arbejdsmiljø og jobtilfredshed 2016. Forskningsenheden for Almen Praksis, Aarhus Universitet 2016.
- Maslach C, Leiter MP. Understanding the burnout experience: recent research and its implications for psychiatry. World Psychiatry. 2016;15(2):103-11.
- KimoTakayesu, J., Ramoska, E., Clark, T., Hansoti, B., Dougherty, J., Freeman, W., Weaver, K., Chang, Y. and Gross, E. (2014).Factors Associated With Burnout During Emergency Medicine Residency. Academic Emergency Medicine, 21(9), pp.1031-1035.
- Lin, Michelle et al. High Prevalence of Burnout Among US Emergency Medicine Residents: Results From the 2017 National Emergency Medicine Wellness Survey. Annals of Emergency Medicine, Volume 0, Issue 0
- Yngre Læger: Akutmedicin, Resultater fra Yngre Lægers Arbejdsmiljøundersøgelse 2019
- Medscape Emergency Medicine Physician Lifestyle Report 2018: Personal Happiness vs Work Burnout https://www.medscape.com/slideshow/2018-lifestyle-emergency-medicine-6009223#1
Second victim – et uddateret begreb?
Et begreb der i de sidste par årtier er blevet brugt i stigende grad når det kommer til fejl i sundhedsvæsenet er lægen, eller sundhedspersonalet som det ”andet offer”. Begrebet kommer af erkendelsen af at fejl ofte har store personlige konsekvenser ikke kun for patienten, men også for den sundhedsfaglige – om ikke nødvendigvis i form af en formel påtale eller straf, så som et moralsk kors, den sundhedsprofessionelle bærer med sig i lang tid fremover. Det er absolut på sin plads og en positiv udvikling at konsekvenserne for sundhedsfaglige i forbindelse med fejl italesættes, men begrebet er blevet kritiseret for ikke at anerkende den aktive rolle som den sundhedsfaglige havde i behandlingsforløbet, som gik galt (1). Et offer er passivt, ansvarsløst, hvorimod vi som læger så absolut har ansvaret når vi behandler en patient. Ved at fratage os det ansvar risikerer vi at tage fokus væk fra den egentlige læring som vi skylder patienten at drage fra situationen.Ansvar er ikke lig med skyld
DASEM havde til sit digitale årsmøde i 2021 inviteret Professor Terje Mesel, ekspert i sundhedsprofessionelles reaktioner på fejl og utilsigtede hændelser, til at holde et oplæg om fejlkultur. Hans præsentation, som du kan se nedenfor er et must-see for alle akutmedicinere og måske i virkeligheden alle sundhedsfaglige og den ene time er godt givet ud.Ansvar ≠ Skyld
Skyldfølelsen > Skyldsforholdet
Som læger påtager vi os ansvaret for patientens behandling og dette forpligter. Det forpligter os til at yde vores bedste for, ud fra patientens egne ønsker, at sikre patienten det bedste outcome. Alligevel er det ansvar ikke ensbetydende med at et uønsket outcome vil være vores skyld.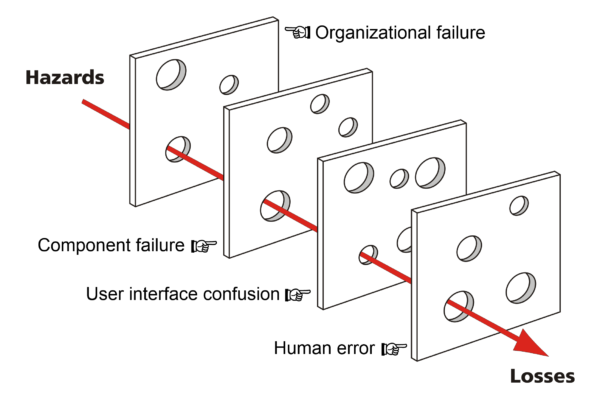
Vi er vores egne værste fjender
Terje Mesels præsentation tager udgangspunkt i en undersøgelse han lavede i 2014, hvor han interviewede læger, psykologer og sygeplejersker fra en række høj-risiko specialer og en anden konklusion han drog fra undersøgelsen var: 1) at læger er dem som skammer sig mest over fejl og; 2) at det især skyldes frygt for fordømmelse fra vores kollegaer (2). Vi kan måske stadig huske følelsen fra studietidens læsegrupper, hvor et forkert svar på et eksamensspørgsmål ikke kun gav røde ører, men ligefrem kunne føles som havde man gjort egentlig skade på en patient. At det blot er værre når der er sket reel og alvorlig skade på en patient er måske ikke overraskende. Det udstiller dog et alvorligt problem, da den bedste måde at håndtere en situation hvor der er blevet begået en fejl er at søge støtte blandt sine kollegaer (3). Som Terje Mesel forklarer i videoen ovenfor, så kan skyldfølelse ligefrem være bedre end skam, da skyldfølelsen typisk driver os henimod individet vi føler vi har skadet, hvorimod skamfølelsen får os til at trække os ind i os selv og isolere os. Hvad endnu værre er, så har vi som lægestand en tendens til at reagere på kollegaers skam med en lignende ”tavs empati”, baseret på vores egen skamfølelse af at det lige så vel kunne være sket for os selv. Således fører skammen os altså bare længere væk fra hinanden og fra en læring af en uheldig situation. Den onde cyklus, katalyseret af et fordømmende juridisk system, fører i sidste ende til defensiv medicin, som blot koster samfundet yderligere og udsætter patienter for unødvendige undersøgelser og behandlinger og derigennem unødig skade.Hvordan skal vi så håndtere fejl?
Har du læst de andre afsnit er du måske begyndt at se fællesnævneren for disse emner: Vi skal tale sammen. Accepterer vi at vi som læger og som akutmedicinere også er mennesker, så accepterer vi også at vi formentligt alle reagerer relativt ens følelsesmæssigt på svære situationer (om end reaktionen udadtil kan variere). Når vi taler sammen om følelserne og hændelserne, afværger vi nogle af de mest ødelæggende barrierer for heling og læring ved at normalisere dem – ikke nødvendigvis hændelserne, men vores reaktion på dem – hvorved vi ikke blot opnår et bedre outcome for os selv, men også for vores fremtidige patienter. Det sagt, så skylder vi jo også patienterne at tage fejl alvorligt og en alvorlig fejl må på ingen måde lades passere uden handling. Vi har jo påtaget os ansvaret og således også ansvaret for at håndtere både patienternes – eller de efterladtes – følelser samt vores fremtidige patienters sikkerhed. Terje Mesel foreslår kollektiv professionalisme som svaret på håndteringen af fejl i sundhedsvæsenet. Fremfor at lade den enkeltes skam skubbe fokus fra patienten og læringen skal vi som samfund og som afdeling fælles imødegå de berørte med en naturlig accept af både det tragiske, men også det naturlige i den fejl der er sket. Helt konkret foreslår Terje Mesel tre tiltag:- Fast strategi for kollektiv støtte og coping: Løb henimod det der er sket, ikke væk fra det
- Fast strategi for at møde patienten eller pårørende: Faciliter åbenhed og fysiske møder
- Fast strategi for kollektiv læring: Transparens imellem kollegaer og handling mod stilhed
Referencer:
- Clarkson MD, Haskell H, Hemmelgarn C, Skolnik PJ. Abandon the term "second victim". BMJ. 2019 Mar 27;364:l1233. doi: 10.1136/bmj.l1233. PMID: 30917966.
- Ugeskrift for Læger: ”Læger skammer sig mest over fejl – de frygter kollegaernes dom”, UFL 19/2020
- Harrison, R., Lawton, R., Perlo, J., Gardner, P., Armitage, G., and Shapiro, J. (2015) Emotion and coping in the aftermath of medical error: a cross country exploration. Journal of Patient Safety, 11 (1); 28-35.
- Helman, A, Gray, S, Trevelyan, C. Preventing Burnout and Promoting Wellness in Emergency Medicine. Emergency Medicine Cases. November, 2017. https://emergencymedicinecases.com/preventing-burnout-promoting-wellness-emergency-medicine/. Accessed 25/4-22
- Douros, G. The trouble with cognitive biases. Life in the Fast Lane. Nov. 3. 2020. https://litfl.com/the-trouble-with-cognitive-biases/. Accessed 25/4-22
Betyder det noget hvordan vi taler om de her ting?
"Som helt ung læge - før det akutmedicinske speciale endnu var oprettet - oplevede jeg, trods at jeg elskede mit job, en stigende skyldfølelse efterhånden som månederne gik og jeg så flere og mere komplicerede patientcases i akutafdelingen og på sengeafsnittene. Især de sygeste patienter, og særligt dem der ikke overlevede, fyldte og jeg følte en stigende fortvivlelse over min egen utilstrækkelighed.
Læs mere
Selv da jeg på baggrund af kronisk og alvorlig personalemangel blev sat til at gå stuegang alene på et sengeafsnit med 18 indlagte intern medicinske patienter kunne jeg kun fokusere på min egen manglende evne til at overkomme opgaven til den faglige standard jeg var blevet oplært til at forvente på medicinstudiet.
Da problemet jo var min egen manglende kompetence bed jeg tænderne sammen og blev længere på arbejde. Ofte 3-4 timer efter mine 10 timers vagter var ovre, for at gøre stuegangen færdig. Alligevel nåede jeg aldrig i mål med mine planer for patienterne. Jeg syntes kun at skabe problemer for dem - gøre dem sygere. Når jeg udskrev patienter blev der bare indlagt nye med endnu sværere sygdom. Jeg så mig alt for ofte nødsaget til at spørge sygeplejersken om hjælp, gøre hende medansvarlig for patientens sygdomsforløb, hvad der jo var mit ansvar alene.
Jeg oplevede at jeg ikke kunne forklare mig godt nok overfor de speciallæger jeg kontaktede for at konferere mine patienter. Såsom patienten med tidligere apopleksi som var blevet formodet at have global afasi og hemiparese, men i forbindelse med min stuegang viste sig godt at kunne forstå det skrevne ord og nu bekræftede at der indtil for nyligt havde været normal gangfunktion, men nu havde været tiltagende nedsat kraft i begge ben. Jeg havde selv set patienten to dage forinden og havde ikke haft tid til at tænke videre over hvorvidt der egentlig var tale om global afasi.
Blodet var løbet mig fra hovedet da jeg med klamtsvedende hænder rullede ned over beskrivelsen på CT-scanningen jeg havde bestilt. Den viste en tumor der voksede ind i rygmarven - et forfærdeligt problem jeg nu havde skabt for patienten - og nu forsøgte og fejlede jeg i at forklare den vagthavende neurokirurg hvordan patientens situation var endt som den var."
Fortsættes…
Det gennemgående tema her på siden har været at vi skal tale om tingene – også de svære. Kan vi bare komme i gang med det er vi nået langt. Det betyder dog formentligt også noget hvordan vi taler om de her ting. Som nævnt i nogle af de andre afsnit er formålet med at blive mere åbne og bevidste omkring de processer der fører til at vi bliver stressede, frygter at blive afsløret i en fejl eller brænder ud, at vi kan stå sammen om dem. Både som mennesker, der helt naturligt bliver påvirkede af et travlt og emotionelt ladet arbejde, men også som profession, der har samme krav på at kunne udføre vores virke under sikre forhold som f.eks. taglæggeren har det. Det handler i sidste ende om arbejdsforhold. Ligesom det er vigtigt at vi som læger accepterer at det kliniske symptombillede der kaldes udbrændthed ikke skyldes utilstrækkelige ressourcer i individet, og ligesom vi formentligt ikke gør os selv eller patienten en tjeneste ved at gøre os selv til ofre når der sker en fejl skal vi måske også være opmærksomme på hvilken fælles forståelse vi danner om de ting der håndteres her på siden. Terje Mesel taler udover vores ansvar som læger i sin video under afsnittet ”Fejlkultur” også om den indebårne risiko vi påtager os ved at arbejde i et sundhedsvæsen, hvor der i Norge sker mere end 3000 dødsfald årligt på baggrund af fejl. Accepterer vi først at fejl kun meget sjældent og måske egentlig aldrig kan tilskrives en enkelt persons svigt, så anerkender vi også at måtte kigge på systemet som helhed fremfor blot at fjerne et ”brodent kar” når der sker alvorlige svigt. Fra den dag vi træder fra medicinstudiet og ind på hospitalet indgår vi i et komplekst system med helt særlige risici for dets medarbejdere. Terje Mesel kalder det moralsk bæredygtighed i risikozoner. Som læger kan vi let komme til at påtage os hele det moralske ansvar for patientens forløb – i hvert fald når det ikke går som det skal – men vi bør nok til at vende narrativet om og acceptere at vi blot er små brikker i systemets endelige behandling af patienten – og at vi som medarbejdere har krav på relevant beskyttelse overfor de ting vi udsættes for i forbindelse med vores arbejde. Kort sagt skal vi omfavne at det er menneskeligt at reagere på voldsomme oplevelser – og dem får vi jo, da det er os der står ansigt til ansigt med patienten og de pårørende – og at systemet vi arbejder i må bygges til at kunne rumme de udfordringer vi som medarbejdere udsættes for som en indbygget risiko i ethvert sundhedssystem. Det må aldrig blive den enkeltes ansvar alene at beskytte sig imod de menneskelige omkostninger som det helt naturligt har at arbejde i sundhedsvæsenet.
"Jeg skammede mig over min egen inkompetence. Dengang jeg vågnede kl. halv fire om morgenen - endnu engang med brusen for ørerne, hjertebanken og næseblod - havde jeg ikke kunnet slippe billedet af patienten jeg havde indlagt dagen før, som med sikkerhed nu lå død eller paralyseret i sin hospitalsseng, fordi jeg havde glemt at ordinere Marevan på hans skema, så han ikke havde fået sin aftendosis.
Jeg ventede bare på at blive afsløret som den uduelige læge jeg vidste at jeg var.
Læs mere
Så da neurokirurgens ord faldt troede jeg dem ikke. Jeg skød dem til side som en kollegial høflighedsfrase, som han havde følt sig nødsaget til at ytre, ovenpå den forfærdelige indrømmelse jeg lige var kommet med.
"Godt fanget! Det var da vist heldigt at patienten fik en læge der lyttede til ham."
Der gik et par måneder mere før jeg ramte muren. 6 dage før min kontrakt sluttede skete det. Jeg sad alene til stuegangen med de 18 usete patienter på tavlen. Det var snart jul.
Da det skete var det næsten en lettelse. Nu kunne alle endelig se min utilstrækkelighed. Nu behøvede jeg ikke længere at skjule mig. Jeg kunne altid gå tilbage til at være portør, som under studiet, men læge ville de i hvert fald aldrig lade mig blive."
Fortsættes…
Robusthed vs. Resiliens
Det har længe været opfattelsen at sundhedsvæsenet kræver ”robuste” medarbejdere, der kan holde til presset fra de mange forskellige situationer du som sundhedsfaglig stilles i og overfor. Medarbejdere, der ikke bare knækkede ved synet af et dødt barn i mors arme, men kunne ranke ryggen og gå videre til næste patientcase med fagligheden i hånden, sådan at sundhedsvæsenet kunne holdes i gang også når det var hårdt. Om det der i vores faggruppe er blevet omtalt som ”tarzan-kulturen” er et udtryk for en præselektion ud fra dette synspunkt, eller om kulturen i sundhedsvæsenet simpelthen formede læger der fremfor at se patienten i øjnene rankede ryggen og pressede flere og flere traumer ned i trykkogeren og lagde låg på er ikke til at vide. Det er dog efterhånden – og heldigvis – åbenlyst for de fleste at en kultur der baseres på at medarbejderne skal være usårlige og fare videre indtil bristepunktet ikke er bæredygtigt. Et begreb der de sidste årtier er kommet på banen er i stedet resiliens. Resiliens tillader, i modsætning til robusthed, en vis fleksibilitet i styrken af medarbejderen og anerkender at hårde oplevelser kan føre til svære følelser. Det som det så handler om er at give medarbejderen værktøjer til, så hurtigt som muligt, at komme tilbage, eller regenerere fra traumet. Særligt i England og USA har dette været emnet for mange e-læringskurser og ting som seminarer i mindfulness og yogakurser har fundet sin plads iblandt faglige oplæg og til konferencer. Resiliens er i sig selv ikke et forkert begreb i denne sammenhæng, men er i bund og grund blevet fejlfortolket og anvendt på et individniveau fremfor et system-niveau. Flere studier har beskrevet en positiv effekt af tiltag som øger medarbejderes resiliens, men man har måttet sande at, ligesom det er beskrevet i afsnittet om udbrændthed, er der iblandt sundhedspersonale, måske særligt læger, i høj grad tale om folk der i forvejen har betydelige personlige ressourcer og kommer fra velfungerende sociale konstruktioner med stærke netværk i ryggen, hvor det måske er begrænset hvor meget yderligere en indre resiliens kan øges. Resiliens må således tilgås ikke kun på et individ-niveau, men på et system-niveau, hvor der planlægges med ressourcer til både at kunne modstå svingende belastninger i form af f.eks. patientindtag, men også i giver plads til at medarbejdere kan have varierende grader af overskud til deres arbejde afhængigt af både personlige som professionelle faktorer."Jeg havde set en psykolog for den angst det havde vist sig var kommet snigende over de sidste måneder og som nu kunne springe i fuldt flor mens jeg bare sad alene derhjemme på sofaen. Sammen med hende havde jeg fået oparbejdet modet til at bede min mentor - som havde været en rollemodel for mig siden første uge på hospitalet, men som jeg på grund af den svære personalemangel desværre ikke havde haft mulighed for at arbejde sammen med særligt ofte - om at mødes for at evaluere min tid på hospitalet.
Læs mere
Endelig kunne jeg få den bekræftelse på min uduelighed jeg så længe havde ledt efter. Et afsluttende kapitel i min tid som medicinstuderende og - næsten - læge.
Han var en stor mand, fysisk og fagligt, der kunne recitere ethvert kapitel fra medicinsk kompendium lige så let som han kunne få andre overlæger til skamfuldt at kigge ned i bordet til middagskonferencen når de sagde noget forkert. Jeg ved ikke om det var det eller den høje respekt jeg havde for ham der gjorde at hans ord trængte igennem.
Hans ord var rosende, men ikke overdrevne. Han forsikrede mig at han havde læst op på alle mine patienter efter sin egen stuegang og at han ville have sagt til hvis jeg havde begået en fejl af betydning. Han talte mig hverken op eller ned, men hans ord efterlod ingen tvivl om hvorvidt jeg var kvalificeret til at være læge.
At forkaste hans ord som uærlige høflighedsfraser ville være at anklage ham for værende uærlig, hvilket jeg vidste han ikke var. At påstå at han bare ikke havde opfanget de mange fejl jeg uden tvivl måtte have begået ville være at sætte tvivl ved hans faglighed, hvilket var en umulighed.
Hans ord tillod mig hverken den heroiske historie jeg havde bygget for mit lægevirke under studiet, hvor jeg egenhændigt kurerede hele sygehusets optageområde for al sygdom for evigt, eller den navlebeskuende tragedie jeg havde flettet alle mine oplevelser fra min tid på sygehuset op på, hvor jeg som den ulykkeligt uduelige skabte sorg og skade for alle jeg kom i berøring med.
Som læge indgik jeg i en langt større sammenhæng, der bestod af hundredevis af beslutningstagere, tusindvis af holdninger, hundredetusindvis af patienter og milliarder af skattekroner, som alle satte omstændighederne og begrænsningerne for hvad jeg kunne opnå i mit lægevirke."
Emil Ejersbo Iversen
Bestyrelsesmedlem, Yngre Danske Akutmedicinere
Bestyrelsesmedlem, Yngre Danske Akutmedicinere
